- 10.7. Лапароцентез
- Лапароцентез
- Цели выполнения лапароцентеза
- Подготовка к процедуре
- Показания и противопоказания
- Техника лапароцентеза
- Лапароцентез при асците
- Диагностический лапароцентез
- Оценка полученного материала
- Возможные осложнения
- Реабилитация после процедуры
- Стоимость
- 92. Показания и техника выполнения лапароцентеза в хирургической практике.
10.7. Лапароцентез
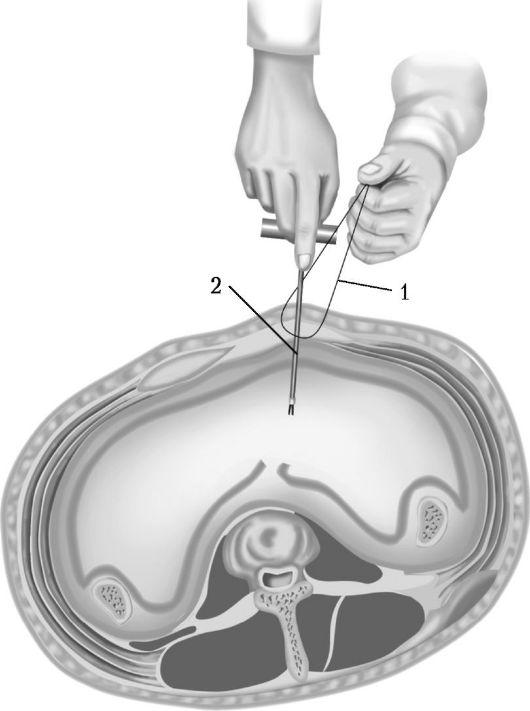
Лапароцентезом называют прокол брюшины с введением в полость дренажной трубки. Пункцию проводит врач (рис. 10-1).
Рис. 10-1. Техника лапароцентеза.
1 — лигатура, проведенная через мягкие ткани брюшной стенки; 2 — троакар, введенный в брюшную полость
Показания: асцит, перитонит, внутрибрюшное кровотечение, наложение пневмоперитонеума.
Противопоказания: коагулопатия, тромбоцитопения, кишечная непроходимость, беременность, воспаление кожи и мягких тканей брюшной стенки.
Оборудование и инструменты: троакар для прокола брюшной стенки диаметром 3-4 мм с остроконечным мандреном, дренажная резиновая трубка до 1 м длиной, зажим, шприц объемом 5-10 мл, 0,25% раствор новокаина, емкость для сбора асцитической жидкости, стерильные пробирки, перевязочный материал, стерильные ватные тампоны, стерильный пинцет, кожные иглы со стерильным шовным материалом, скальпель, лейкопластырь.
Методика: врач и ассистирующая ему медицинская сестра надевают шапочки, маски. Руки обрабатывают как перед хирургической операцией, надевают стерильные резиновые перчатки. Необходимо обеспечить полную стерильность троакара, трубки и всех инструментов, соприкасающихся с кожей. Пункцию производят утром, натощак, в процедурном кабинете или перевязочной. Больной опорожняет кишечник, мочевой пузырь. Положение больного сидя, при тяжелом состоянии лежа на правом боку. В качестве премедикации за 30 мин до исследования вводят 1 мл 2% раствора промедола и 1 мл 0,1% раствора атропина подкожно.
Прокол брюшной стенки осуществляется по средней линии живота на середине расстояния между пупком и лонной костью или по краю прямой мышцы живота (перед пункцией необходимо убедиться в наличии свободной жидкости в брюшной полости). После дезинфекции места пункции проводят инфильтрационную анестезию передней брюшной стенки, париетальной брюшины. Для предупреждения повреждения органов брюшной полости целесообразно прошить апоневроз брюшной стенки толстой лигатурой, посредством которой натянуть мягкие ткани и создать свободное пространство между брюшной стенкой и подлежащими органами. Кожу в месте пункции смещают левой рукой, а правой рукой вводят троакар. В ряде случаев перед введением троакара делают небольшой разрез кожи скальпелем. После проникновения троакара в брюшную полость мандрен извлекают, и жидкость начинает свободно вытекать. Берут несколько миллилитров жидкости для анализа и делают мазки, затем на троакар надевают резиновую трубку, и жидкость вытекает в таз. Выпускать жидкость следует медленно (1 л в течение 5 мин), с этой целью на резиновую трубку периодически накладывают зажим. Когда жидкость начинает вытекать медленно, больного слегка перемещают на левый бок. Если выделение жидкости прекратилось вследствие закрытия внутреннего отверстия троакара петлей кишки, следует осторожно надавить на брюшную стенку, при этом кишка смещается, и ток жидкости восстанавливается, Во время выведения жидкости происходит резкое уменьшение внутрибрюшного давления, что приводит к перераспределению кровотока и в ряде случаев к развитию коллапса. Для профилактики этого осложнения во время выведения жидкости ассистент плотно стягивает живот широким полотенцем. После удаления жидкости троакар извлекают, на кожу в месте пункции накладывают швы (или плотно заклеивают стерильным тампоном с клеолом), накладывают давящую асептическую повязку, помещают на живот пузырь со льдом, назначают строгий пастельный режим. Продолжать наблюдение за больным необходимо и после пункции с целью раннего выявления возможных осложнений.
• Флегмона стенки живота вследствие нарушения правил асептики и антисептики.
• Повреждение сосудов брюшной стенки с образованием гематом брюшной стенки или кровотечения брюшной полости.
• Подкожная эмфизема стенки живота вследствие проникновения воздуха в стенку через прокол.
• Повреждение органов брюшной полости.
• Выделение жидкости из брюшной полости через пункционное отверстие, что связано с опасностью инфильтрирования раны и брюшной полости.
Источник
Лапароцентез
Лапароцентез — процедура, во время которой брюшная стенка пациента прокалывается специальной иглой-катетером.
Чтобы не травмировать кишечник, лапароцентез проводится под контролем УЗИ или при помощи специальных приспособлений, позволяющих создать в брюшной полости пространство, свободное от петель кишечника. Процедура осуществляется под местной анестезией: место прокола или разреза пропитывают обезболивающим препаратом.
Цели выполнения лапароцентеза
Лапароцентез может проводиться как в диагностических, так и в лечебных целях. Лабораторный анализ полученной во время лапароцентеза жидкости позволяет судить о повреждениях или заболеваниях органов брюшной полости. Как лечебная процедура, лапароцентез используется для удаления жидкости из брюшной полости, накапливающейся при асците. При этом в проколе остается дренаж — специальная трубка для вывода жидкости, которая продолжит собираться после окончания процедуры.
Подготовка к процедуре
Специальной подготовки к лапароцентезу не требуется. Как и перед любой медицинской процедурой, пациент должен подписать информированное добровольное согласие. Предварительно нужно опорожнить мочевой пузырь, иначе он может быть поврежден во время прокола брюшной стенки. Перед эвакуацией большого количества асцитической жидкости нужно наполнить жидкостью сосудистое русло, обычно для этого прибегают к внутривенным инфузиям физиологического раствора.
Показания и противопоказания
Лапароцентез может быть показан пациентам при наличии следующих заболеваний и состояний:
- Подозрение на внутрибрюшное кровотечение, разрыв полого органа брюшной полости.
- Подозрение на спонтанный или вторичный бактериальный перитонит — воспаление листков брюшины.
- Впервые возникший асцит — накопление жидкости в брюшной полости. Лапароцентез помогает определить причину этого состояния, выявить происхождение асцитической жидкости, обнаружить раковые клетки и другие «подсказки», которые помогут установить правильный диагноз.
- Асцит, устойчивый к консервативной терапии.
Показаниями к лечебному лапароцентезу являются осложнения, вызванные асцитом: затруднение дыхания из-за ограничения движений грудной клетки, боли в животе, нарушение функции органов брюшной полости.
Единственным абсолютным противопоказанием к лапароцентезу является острый живот, требующий экстренного хирургического вмешательства.
- Снижение уровня тромбоцитов в крови менее 20 × 10 3 /мкл или выраженная коагулопатия (нарушение свертываемости крови). Эти состояния должны быть скорректированы до прокола брюшной стенки путем переливания тромбоцитарной массы или свежезамороженной плазмы.
- Наполненный мочевой пузырь.
- Беременность.
- Целлюлит брюшной стенки.
- Кишечник, растянутый пищей и газами.
- Спайки в брюшной полости.
Техника лапароцентеза
Во время лапароцентеза пациент обычно находится в положении сидя или полусидя. Процедуру проводят под местной анестезией: место, в котором будет выполнен прокол, предварительно обкалывают раствором анестетика и обрабатывают антисептиком. Затем врач прокалывает брюшную стенку с помощью специального инструмента, представляющего собой металлическую трубку и вставленную в нее трехгранную иглу.
После прокола иглу извлекают и выводят жидкость. Количество жидкости, которое эвакуируют из брюшной полости, определяет врач. 5–10 мл отправляют на анализ в лабораторию.
При необходимости после лапароцентеза устанавливают перитонеальный дренаж для дальнейшего оттока жидкости.
Лапароцентез при асците
Асцит — наиболее распространенное показание для проведения диагностического и лечебного лапароцентеза. Процедура позволяет не только эвакуировать избыточную жидкость из брюшной полости, но и оценить ее состав, выявить причину асцита.
Диагностический лапароцентез
В большинстве случаев процедура одновременно носит и лечебный, и диагностический характер. При исключительно диагностическом лапароцентезе можно использовать шприц объемом 10–20 мл и иглу 18 калибра.
Оценка полученного материала
Можно выполнить различные анализы, которые помогают разобраться в причинах накопления жидкости в брюшной полости и определить оптимальную тактику лечения:
- Определение градиента «сывороточный альбумин/альбумин асцитической жидкости» (SAAG). Помогает отличить транссудат (отечную жидкость) от экссудата (воспалительной) жидкости, это позволяет судить о причине асцита.
- Цитологическое исследование помогает выявить раковые клетки.
- Исследование на бактериальную культуру и окраска по Граму помогают диагностировать бактериальный перитонит.
- Оценка количества клеток — повышено при инфекциях.
- Уровень триглицеридов повышен при хилезном асците, вызванным выраженным застоем лимфы или повреждением лимфатических сосудов.
- Уровень билирубина может быть повышен при повреждении стенки кишечника.
- Уровень амилазы — повышенный указывает на патологии поджелудочной железы.
- Уровень белка, глюкозы.
Возможные осложнения
После лапароцентеза возможны такие осложнения, как истечение жидкости из места прокола, гематомы (синяки) на брюшной стенке, инфицирование. При нарушении техники процедуры и отсутствии УЗ-контроля есть риск повредить во время прокола внутренние органы брюшной полости, крупные сосуды. У некоторых пациентов после эвакуации большого количества жидкости падает артериальное давление, снижается уровень натрия в сыворотке крови. В отдельных случаях возможен гепаторенальный синдром — тяжелое нарушение функции печени и почек. Редкое осложнение лапароцентеза — спонтанный гемоперитонеум. Это состояние возникает, когда из брюшной полости удаляют более 4 л жидкости, из-за кровотечения из брыжеечных вен.
Риск осложнений сводится практически к нулю, если врач предварительно тщательно оценил состояние пациента, правильно провел подготовку, четко соблюдал технику проведения процедуры и использовал качественные инструменты.
Реабилитация после процедуры
После лапароцентеза пациенту нужно полежать 10–30 минут, чтобы предотвратить истечение жидкости из места прокола. Если удалено более 4–5 литров жидкости, то вводят внутривенно раствор альбумина 20% из расчета 8–10 г на каждый дополнительный удаленный литр.
Стоимость
Сеть клиник «Евроонко» предоставляет высококачественные медицинские услуги в сфере онкологии на уровне ведущих клиник мира. При этом стоимость медицинской помощи здесь ниже, чем в онкологических центрах Европы, США, Израиля. В клинике действует комплексная программа дренирования асцита в условиях дневного стационара, которая включает все необходимые сопутствующие процедуры и исследования.
Источник
92. Показания и техника выполнения лапароцентеза в хирургической практике.
Лапароцентез – это прокол брюшной стенки с диагностической и лечебной целью.
— эвакуация жидкости из брюшной полости, вызывающей расстройство функции жизненно важных органов и не устраняющейся другими лечебными мероприятиями (асцит);
— установления характера патологического экссудата или транссудата в брюшной полости при травмах и заболеваниях;
— введение газа при лапароскопии и рентгенографии брюшной полости при подозрении на разрыв диафрагмы (пневмоперитонеум);
— введение в брюшную полость ЛС.
спаечная болезнь брюшной полости, беременность (II половина).
Троакар, мандрен или пуговчатый зонд, скальпель, иглы и шприц для местной анестезии, всё необходимое для наложения 1–2 шёлковых швов (иглодержатель с иглой, шёлк), ёмкость для извлекаемой жидкости (ведро, таз), плотное широкое полотенце или простыня.
Для пункции брюшной полости используют троакар, состоящий из цилиндра (канюли), внутри которого находится заострённый на одном конце металлический стержень (стилет). На противоположном конце стилета укреплены рукоятка и предохранительный щиток-диск.
1. Перед проведением пункции освобождают мочевой пузырь во избежание его ранения. Утром в этот же день рекомендуют освободить кишечник (самостоятельно или с помощью клизмы).
2. За 20–30 мин до проведения манипуляции больному подкожно вводят 1 мл 2% раствора промедола и 0,5 мл 0,1% раствора атропина.
3. Положение пациента — сидя, с опорой спины на стул. Между расставленными ногами больного на пол помещают ёмкость для жидкости.
4. Место пункции — середина расстояния от пупка до лобка по срединной линии.
5. При невозможности пункции в предыдущей точке (многократные пункции в прошлом, рубцовая ткань, мацерация кожи и т.д.) показана точка на 5 см кнутри от линии, соединяющей пупок с верхней передней остью подвздошной кости.
6. В сомнительных случаях пункцию проводят под контролем УЗИ.
7. В месте пункции кожу обрабатывают йодом и спиртом и проводят местную анестезию раствором новокаина.
8. Взять троакар так, чтобы рукоятка стилета упиралась в ладонь, а указательный палец лежал на канюле троакара. Направление прокола строго перпендикулярное к поверхности кожи.
9. Затем, растянув кожу 2 пальцами левой руки, прокалывают её троакаром со стилетом. При этом делают вращательно-сверлящие движения. Иногда предварительно в точке прокола кожу надрезают скальпелем. Момент попадания в брюшную полость — ощущение внезапного прекращения сопротивления.
10. После проникновения в брюшную полость из троакара извлекают стилет. Изливающуюся через троакар жидкость собирают в таз или ведро, наблюдая за состоянием больного (при быстрой эвакуации жидкости резко падает внутрибрюшное давление). Часть жидкости в количестве 5–10 мл направляют в лабораторию для исследования. Когда струя жидкости ослабевает и постепенно иссякает, живот начинают стягивать полотенцем или простынёй, сводя их концы за спиной больного. Кроме улучшения оттока жидкости, этот приём способствует повышению внутрибрюшного давления.
11. Свободный отток жидкости из брюшной полости периодически может блокироваться сальником или петлёй кишечника (закрывают внутреннее отверстие троакара). В таких случаях тупым мандреном или пуговчатым зондом осторожно сдвигают орган, закрывший просвет троакара, после чего жидкость вновь начинает свободно вытекать.
12. Закончив процедуру, троакар извлекают. Место прокола обрабатывают йодом, спиртом и заклеивают асептическим лейкопластырем. Иногда, при широкой ране, на кожу накладывают 1–2 шёлковых шва. Вокруг живота обвязывают полотенце или простыню. В палату больного доставляют на каталке.
Инфицирование места прокола, Повреждение сосудов брюшной стенки, Ранение внутрибрюшных органов. Повторные пункции могут привести к воспалению брюшины и сращению кишок или сальника с передней брюшной стенкой живота.
Лапароцентез по методу «шарящего катетера».
Алгоритм выполнения навыка:
1. Больной лежит на спине. Кожу живота обрабатывают антисептическим раствором и отгораживают стерильной тканью.
2. Под местной анестезией по средней линии живота на 2 см ниже пупка (если в этой области нет операционных рубцов) кожу и подкожную клетчатку рассекают на протяжении 2 см. Тупым инструментом раздвигают ткани вплоть до влагалища прямой мышцы живота.
3. Белую линию живота (апоневроз) приподнимают кверху острым однозубым крючком (или прошивают толстой шелковой нитью и подтягивают кверху).
3. Рядом с крючком (или швом) через апоневроз вращательными движениями в брюшную полость осторожно вводят троакар. При извлечении стилета из гильзы троакара могут излиться выпот, кровь или гной.
4. При отрицательном или сомнительном результатах через трубку троакара вводят хлорвиниловый катетер с боковыми отверстиями и через него шприцом аспирируют содержимое из отлогих мест брюшной полости.
5. Для большей информативности можно произвести перитонеальный лаваж: ввести через зонд 500 мл физиологического раствора, который затем аспирируют, выявляя наличие патологических примесей (кровь, моча, каловые массы, желчь), свидетельствующих о повреждении внутренних органов или развитии перитонита.
Источник